Развитие пневмонии при ВИЧ
Пневмония – одно из самых распространенных заболеваний дыхательной системы. Она является лидером по заболеваемости у людей с ВИЧ-инфекцией. Интересен тот факт, что благодаря пневмонии при ВИЧ-инфекции и был обнаружен сам вирус иммунодефицита. Врачи обратили внимание на стремительное поражение дыхательной системы у здоровых с виду людей. Их организмы не справлялись с незначительной инфекцией, а лечение не приносило должного улучшения. В результате проведенных исследований появилось такое понятие как вирус иммунодефицита человека.
- Этиология пневмонии при ВИЧ
- Пневмоцистная пневмония у пациентов с ВИЧ-инфекцией
- Возбудители патологии
- Механизм передачи инфекции
- Методы диагностики
- Методы лечения пневмонии у ВИЧ-инфицированных
Этиология пневмонии при ВИЧ
Окружающая атмосфера перенасыщена разнообразными микроорганизмами, вирусами, пылинками. При вдыхании человеком такого воздуха он проходит фильтрацию в легких, работа которых во многом зависит от состояния иммунитета. Если же иммунитет снижен или угнетен, то в организм легко может попасть любая инфекция. И в первую очередь она поразит дыхательную систему. Этим объясняется огромный процент заболеваний пневмонией при ВИЧ – до 80%.
 Пневмония представляет собой воспаление легочной ткани, сопровождающееся большими отеками и гнойными абсцессами. Она может быть спровоцирована чем угодно, но чаще всего пневмония при ВИЧ вызвана безобидными микроорганизмами под названием Pneumocystis carinii. Это одноклеточный организм, нечто среднее между грибками и бактериями, все же причисленный к классу первого, поскольку размножается спорами и имеет такую же РНК. Но его поведение схоже с поведением бактерий, и он так же обладает чувствительностью к антибиотикам.
Пневмония представляет собой воспаление легочной ткани, сопровождающееся большими отеками и гнойными абсцессами. Она может быть спровоцирована чем угодно, но чаще всего пневмония при ВИЧ вызвана безобидными микроорганизмами под названием Pneumocystis carinii. Это одноклеточный организм, нечто среднее между грибками и бактериями, все же причисленный к классу первого, поскольку размножается спорами и имеет такую же РНК. Но его поведение схоже с поведением бактерий, и он так же обладает чувствительностью к антибиотикам.
Этот грибок в большом количестве находится в воздухе и дыхательной системе человека. Здоровый иммунитет легко справляется с ним, но при иммунодефиците Pneumocystis carinii чувствует себя в человеческом организме вольготно и активно размножается. Вызываемая ими пневмония получила название пневмоцистной.
Пневмоцистная пневмония у пациентов с ВИЧ-инфекцией
Симптоматика и течение пневмонии при ВИЧ-инфекции такая же, как у неинфицированных людей, за исключением ряда особенностей
- более длительный инкубационный период – от 7 до 40 дней;
- в большинстве случаев имеет хроническую форму и сопровождается рецидивами;
- может протекать в скрытой форме, под видом ОРЗ, бронхита, ларингита;
- при скрытом течении заболевания изо рта больного может выделяться белая пена;
- возможна некоторая потеря веса;
- часто в ротовой полости наблюдаются симптомы кандидозного стоматита.

Вирус иммунодефицита и пневмоцистоз – практически неразлучные заболевания. Пневмоцистоз часто рассматривают как признак иммунодефицита или как его начальную стадию, поскольку фактически он является первым осложнением болезни.
По статистике пневмоцистная пневмония встречается у большей части пациентов с иммунодефицитом. Даже при лечении, в 5% случаев это заболевание заканчивается летальным исходом.
Возбудители патологии
Ослабленный вирусом организм подвержен воздействию множества вредоносных возбудителей: вирусов, грибков, бактерий, протозоа. Они присутствуют у любого человека, но здоровая иммунная система в состоянии держать их под контролем. А при иммунодефицитных состояниях они становятся причиной опасных для жизни заболеваний.
Возбудителями пневмонии при ВИЧ являются:
- пневмококки;
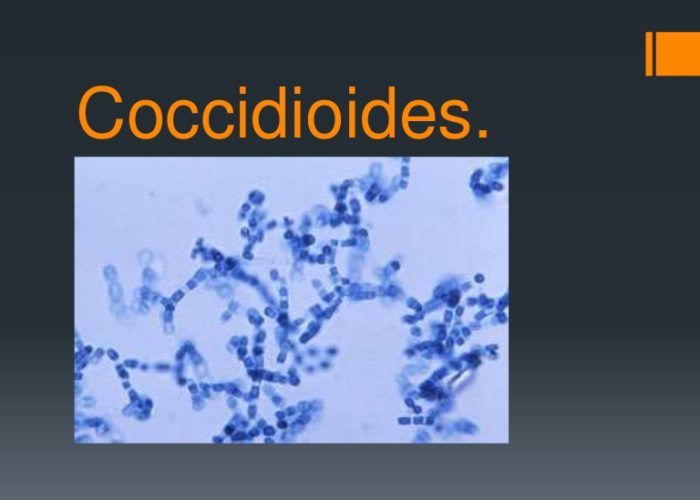
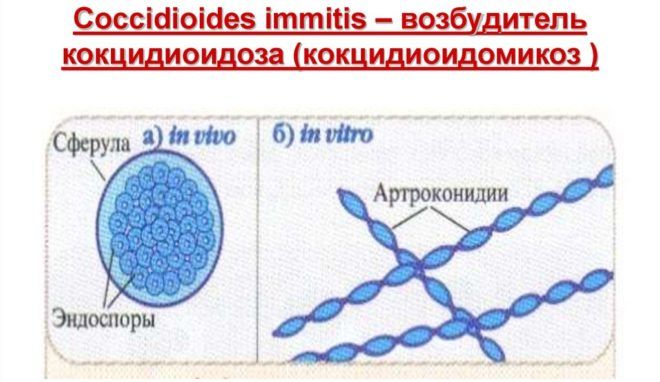
- грибки-паразиты рода Coccidioides;
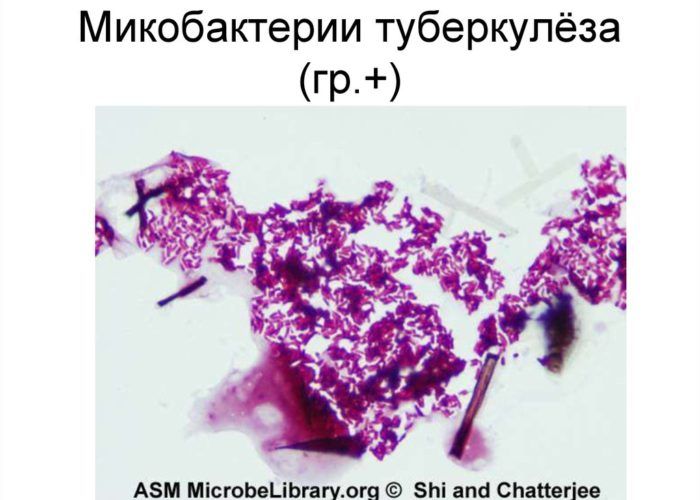
- микобактерии туберкулеза;
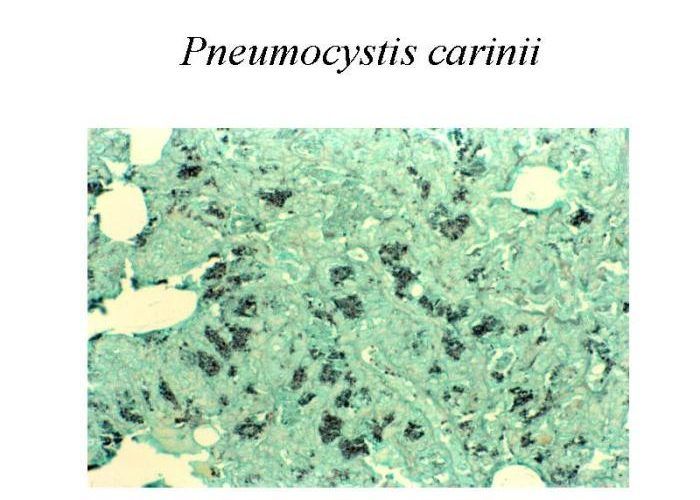
- один из видов грибков-аскомицетов – Pneumocystis carinii;
- грибки Aspergillus.
Механизм передачи инфекции
Основным виновником такой патологии легких у ВИЧ-инфицированных людей, как бактериальная пневмония, является пневмококк. Они подвержены риску развития пневмококковой инфекции значительно чаще, чем здоровое население.
Грибки Coccidioides обитают в почве, распространяя свои споры по воздуху. Попадая в организм человека с иммунодефицитом, они вызывают воспаление легких и системные заболевания. Первыми симптомами является кашель и боль в грудной клетке. При отсутствии лечения инфекция поражает костную и нервную систему.
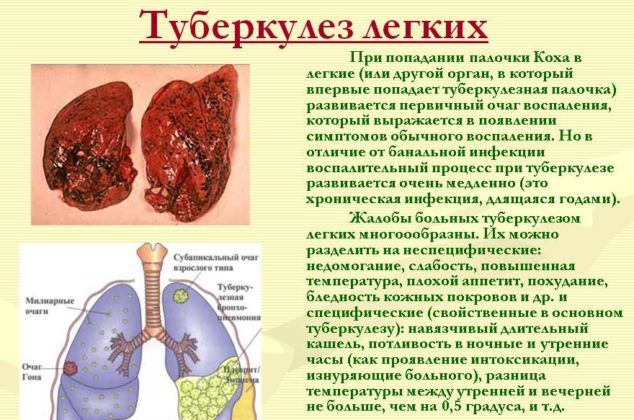
Туберкулез легких – очень опасное заболевание для людей с ВИЧ. Ему подвержены не только пациенты с низким уровнем иммунных клеток, но и те, кто принимает специфическую терапию. Туберкулез легко распространяется по всему организму, включая костную систему и мозг.
Еще один распространенный грибок, возбудитель пневмоцистой пневмонии – Pneumocystis carinii. Его споры передаются по воздуху, поэтому люди быстро приспосабливаются к нему, обычно к 3–4 годам уже вырабатывается иммунитет. Но для пациентов с иммунодефицитом (особенно с низким уровнем лейкоцитов) он достаточно опасен. Этот грибок способен поражать печень, лимфатическую систему и костный мозг.

Грибки Aspergillus также распространены в окружающей среде и легко могут вызвать воспаление легочной ткани. Помимо нее, они поражают печень, почки, селезенку, нервную систему.

Методы диагностики
Выявить пневмоцисты не так просто, они могут длительное время скрываться в организме, выдавая себя лишь непродуктивным кашлем в течение нескольких месяцев, а затем внезапно перейти в острую фазу.
Некоторые затруднения в диагностике данного заболевания может вызывать схожесть симптоматики с такими патологиями как туберкулез, цитомегаловирусная и микоплазменная инфекция, гистоплазмоз, криптоспоридиоз. Для постановки диагноза «пневмоцистная пневмония» необходимо изучить клиническую картину заболевания, исследовать результаты рентгенологического и паразитологического обследований.
Самыми современными методами диагностики являются определение специфических антител и выявление ДНК паразитирующего грибка.
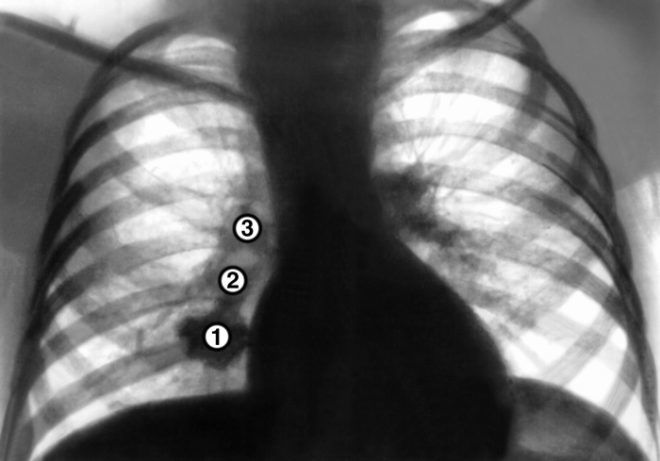
Определить пневмонию при ВИЧ на основании рентгенологических данных можно в 2/3 исследований. Это усиленный легочный рисунок, характерные бабочкообразные тени на легких, появление кист. Более точную картину поражения может показать МРТ. В остальных случаях патология на рентгенограмме не выявляется. Но при наличии клинической картины необходимо как можно скорее начать лечение.
Назначается микроскопическое исследование мокроты или промывных вод из легких. Даже при отсутствии в мокроте возбудителя болезни нельзя полностью исключать наличие пневмоцистной пневмонии.
Методы лечения пневмонии у ВИЧ-инфицированных
При поражении пневмонией ВИЧ-инфицированных начинать курс лечения следует незамедлительно, при первом подозрении на заболевание, не дожидаясь результатов анализов. Пневмоцисты сохраняются в организме несколько недель, поэтому начатое лечение не помешает их выявлению лабораторными методами. Легкие патологии лечатся амбулаторно, тяжелые – в условиях стационара.
Курс лечения составляет 3 недели. Схема лечения: триметоприм/сульфаметоксазол (Бисептол, Ко-тримоксазол, Бактрим и др.) – перорально или внутривенно, 4 раза в сутки, суточная дозировка – 20/100 мг на кг веса.
Как альтернатива ТМП/СМК назначается лечение Пентамидином – один раз в сутки внутривенно, по 4 мг на кг веса.
| Препарат | Фото | Цена |
|---|---|---|
| Бисептол |  | от 102 руб. |
| Ко-тримоксазол |  | от 25 руб. |
| Бактрим |  | уточняйте |
| Пентамидином |  | уточняйте |
Эффективность лечения определяется не ранее, чем через неделю, поскольку в первые 7 дней возможно ухудшение состояния больного. При высоких терапевтических дозах необходимо контролировать показатели крови, активность ферментов и деятельность почек.
Нередко возникает вопрос о возможности одновременной терапии пневмоцистной пневмонии и иммунодефицитного состояния. При таком подходе вероятность благоприятного прогноза наиболее высока, но, вместе с тем существует риск интоксикации организма, вызванного воздействием большого количества лекарственных препаратов. Не исключены и аллергические реакции. Поэтому в некоторых странах антиретровирусная терапия прекращается до излечения пневмоцистоза.